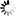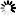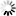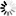Die Frau war wegen eines Brusttumors in Behandlung. Weil das Gewebe vergrößert war, wurde ihr vor der Operation eine Drahtmarkierung gelegt. Eine schmerzhafte Angelegenheit für die Patientin, und die Schmerzen sollten bleiben. Bei der Kontrollmammografie konnten die Ärzte den Draht nicht orten, sie mussten den Tumor erneut markieren. Zwei Monate später, vor der Strahlentherapie, wurde eine Computertomografie (CT) gemacht, da litt die 56-Jährige aus dem Raum Würzburg unter Schmerzen in Brustkorb und Rücken. Weitere zwei Monate später schauten sich die Ärzte noch einmal die CT-Aufnahmen an – und entdeckten eine „metalldichte drahtartige Struktur“ entlang des rechten Lungenlappens. Noch einmal wurde die Patientin operiert – der Draht musste raus.
„Ein grober Behandlungsfehler“, sagt Dominik Schirmer von der AOK Bayern. „Als man bei der Kontrollmammografie den Draht nicht lokalisieren konnte, hätte man zwingend eine Röntgenthoraxaufnahme machen müssen.“ Statt einfach nur einen zweiten Draht zu legen.
Der Medizinische Dienst erstellt Gutachten
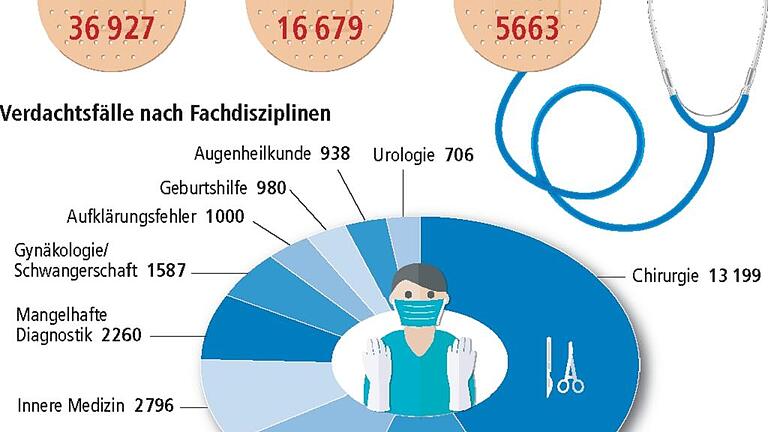
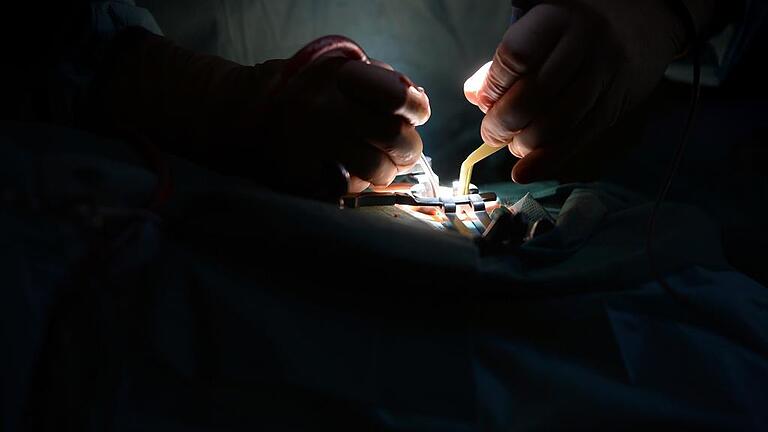
Der Fall aus Würzburg zählt zu den insgesamt 36 927 Behandlungsfehlern, denen die AOK Bayern seit dem Jahr 2000 nachgegangen ist. Und zu den 5663 Fällen, die in diesem Zeitraum auch bestätigt wurden. Gleich nach der Entfernung des übersehenen Drahts hatte sich die Versicherte bei der Krankenkasse gemeldet, vier Monate später schaltete die AOK den Medizinischen Dienst der Krankenkassen (MDK) ein. Weitere fünf Monate später lag das Gutachten vor: positiv, Verdacht bestätigt.
„Eher nicht typisch, dass es so schnell geht“, sagt Dominik Schirmer, der Bereichsleiter Verbraucherschutz bei der AOK Bayern. Der Nachweis von Behandlungsfehlern ist ein langwieriges, aufwendiges Geschäft, die Gemengelage ist meist komplex: Manchmal dauert es Monate, wenn nicht gar Jahre, bis die jeweiligen behandelnden Ärzte oder Kliniken die angefragten Untersuchungsunterlagen herausgeben. Und, sagt Schirmer: „Jeder Verdacht ist für die Betroffenen eine hohe Belastung und bedeutet eine psychische Ausnahmesituation.“
Kassen müssen dem Versicherten zur Seite stehen
Seit 2013 gilt in Deutschland das Patientenrechtegesetz, das die Krankenkassen verpflichtet, Versicherte bei Ansprüchen nach Fehlern zu unterstützen. Seitdem nehmen die aktenkundigen Fälle zu – weil die Patienten sich ihrer Rechte bewusster werden. Die meisten Fehler passieren der Statistik zufolge bei Operationen. Zumindest werden bei chirurgischen Eingriffen die meisten Fehler offenkundig. Vielleicht auch, weil für Patienten wie Angehörige Operationen einen anderen Stellenwert haben als ein Routinebesuch beim Hausarzt.
Die AOK Bayern kümmert sich seit dem Jahr 2000 mit Patientenberatern um Behandlungsfehler – beziehungsweise unterstützt Versicherte beim Nachweis. Denn hinter einem Verdacht kann alles stehen: von einem „schicksalhaften Verlauf“ bis zur groben Fahrlässigkeit des Behandlers. Im vergangenen Jahr gab es bei der mit 4,4 Millionen Versicherten größten gesetzlichen Krankenkasse in Bayern 3100 neue Verdachtsfälle. Beim Medizinischen Dienst beauftragte die Krankenkasse bei 1340 Fällen, also bei 43 Prozent, ein klärendes Gutachten. Bestätigt wurden 499 Fehler – mehr als jeder dritte Fall.
59 bestätigte Fälle in Unterfranken
Aus Unterfranken, wo knapp 500 000 Menschen bei der AOK versichert sind, gingen bei den Patientenberatern der Zentrale Nord in Bamberg 332 neue Verdachtsfälle ein: 115 aus dem Bereich Schweinfurt, 101 aus dem Bereich Würzburg, 116 aus Aschaffenburg. Bei knapp der Hälfte der Meldungen gab die Kasse ein Gutachten in Auftrag. Bestätigt wurden im vergangenen Jahr 59 Behandlungsfehler: je 19 in Würzburg und Schweinfurt, 21 aus Aschaffenburg.
Darunter war der Fall eines 75-Jährigen aus dem Raum Schweinfurt. Vor vier Jahren hatte der Versicherte eine Hüftprothese bekommen. Während der Reha bekam er eine Erkältung, berichtet AOK-Mitarbeiterin Isabell Eberth von der Beratungsstelle in Bamberg. Der Allgemeinzustand des 75-Jährigen verschlechterte sich, er musste in ein Akutkrankenhaus verlegt werden. Dort stellten die Ärzte eine Lungenentzündung fest, Stauungen in der Lunge – der Versicherte musste künstlich beatmet werden. Dazu kam, dass ein Verschluss der Herzkranzgefäße nicht gleich erkannt wurde.
Manche Ärzte und Kliniken wenig kooperativ
Die Tochter des Versicherten nahm gleich Kontakt mit der Kasse auf und übertrug ihr das Mandat, dem Verdacht auf einen Fehler nachzugehen. Vor dreieinhalb Jahren schaltete die AOK den MDK ein. „Aufgrund verschiedener Konstellationen bei der Unterlagenanforderung zog sich die Bearbeitung in die Länge“, sagt Schirmer und rollt mit den Augen. Was er nicht laut sagt: Dass sich viele Ärzte und Kliniken bei der Bitte um Einsicht in die Unterlagen angegriffen fühlen und es dauert, bis von allen beteiligten Behandlern alle Unterlagen zusammen sind.
Im Februar 2016 kam das positive Gutachten des MDK: Behandlungsfehler bestätigt, die Reha-Klinik hatte auf die Erkältungssymptome unzureichend und verspätet reagiert. „Wir vermuten einen Großschadensfall“, sagt Schirmer, die Ermittlungen würden laufen. Durch den vermeidbar langen Krankenhausaufenthalt mit künstlicher Beatmung seien der Kasse Kosten von 70 000 Euro entstanden. Dazu kommen die zivilrechtlichen Ansprüche, die der Geschädigte selbst geltend machen kann, zum Beispiel auf Schmerzensgeld. Dafür gibt es allerdings eine Frist, sagt Isabell Eberth: „Drei Jahre bleibt Zeit.“
Vom tauben Fuß zur Amputation
Die Verfahren selbst können sich dann über Jahre hinziehen. Wie bei einem 45-jährigen Versicherten aus Würzburg. Er war Anfang 2014 mit Taubheitsgefühlen an den Füßen zum Gefäßchirurgen gegangen. Keine zwei Wochen später musste der Unterschenkel amputiert werden, weil ein Gefäßverschluss nicht erkannt worden war. Zwei Jahre später lag das MDK-Gutachten vor: Diagnosefehler beim Gefäßchirurgen und dazu ein Behandlungsfehler bei der stationären Aufnahme in der Klinik zwei Tage später. Ein blutverdünnendes Mittel war falsch dosiert worden. Gegen beide Beschuldigte sei der Versicherte inzwischen beim Landgericht in Klage gegangen, berichtet Schirmer. „Jetzt geht die Gutachtenschlacht los, bis zu einem Urteil und danach einer finanziellen Entschädigung kann das viele Jahre dauern.“
In den 16 Jahren des Behandlungsfehlermanagements habe die AOK rund 92,5 Millionen Euro an Regress einfordern können, so Bereichsleiter Schirmer. „2016 waren es erstmals über zehn Millionen Euro im Jahr.“
„Uns geht es nicht darum, Ärzte an den Pranger zu stellen“, sagt AOK-Bereichsleiter Schirmer. „Sondern es geht darum, eine Fehlerkultur zu entwickeln, über Fehler zu reden.“ Auch für viele Versicherte sei es „schon eine große Erleichterung“, überhaupt ernst genommen zu werden und über ihre Vermutungen reden zu können, sagt Patientenberaterin Isabell Eberth. „Den Betroffenen geht es um die Aufklärung – und auch um eine Entschuldigung.“
Bei der DAK „3500 Fälle immer in Bearbeitung“
Die Barmer, die in Unterfranken 157 000 Versicherte und bayernweit 1,2 Millionen Versicherte hat, ließ in den vergangenen elf Monaten insgesamt 717 bayerische Fälle vom MDK überprüfen. „Mit positivem Ergebnis wurden davon 67 Fälle begutachtet“, sagt Dr. Ralph Berger von der Barmer-Landesvertretung. Die mit 105 000 Versicherten in Unterfranken und 800 000 Versicherten bayernweit drittgrößte Kasse kann nur so viel sagen: 3500 Fälle seien immer in Bearbeitung.
Bei der Techniker Krankenkasse (TK) mit 145 000 Versicherten in Unterfranken wurden im Jahr 2016 aus Bayern 536 vermutete Behandlungsfehler gemeldet. In einem Drittel der Fälle sei der Anfangsverdacht so hoch, dass die Kasse ein Gutachten erstellen lässt, so TK-Referentin Silvia Wirth. „Die Aufklärung der Fälle ist oft sehr langwierig, Gerichtsverfahren ziehen sich über viele Jahre hin. Eine konkrete Nennung der bestätigten Fälle ist daher nicht möglich.“ Auch bei der TK stammten die meisten Fälle aus den Bereichen Chirurgie (160), Zahnmedizin (69) und Orthopädie (58).
7500 Euro Schmerzensgeld
Der Fall der 56-jährigen Brustkrebspatientin aus dem Raum Würzburg endete übrigens mit einem Vergleich. Die Frau, sagt AOK-Bereichsleiter Dominik Schirmer, habe 7500 Euro Abfindung erhalten. Die Kasse bekam die 4700 Euro für die verspätete Draht-Entfernung erstattet.